Острый бронхиолит у детей диагностика
Бронхиолит у детей: причины, симптомы, лечение и другие особенности
Что такое бронхиолит
Бронхиолит является острым воспалительным заболеванием нижних дыхательных путей, при котором поражаются бронхиолы — конечные мельчайшие раздвоения бронхов в лёгочных дольках. Сопровождается патология симптомами дыхательной недостаточности, или бронхообструкцией, и клиническими признаками, схожими с проявлениями ОРВИ.
Бронхообструкция представляет собой клинический синдром, который характеризуется нарушением лёгочной вентиляции и затруднением отхождения слизи.
Чаще всего болезнь провоцируют вирусы, а пик случаев её развития приходится на осенне-зимний период. Диагностика бронхиолита на сегодняшний день не представляет трудностей, однако игнорирование заболевания может привести к серьёзным осложнениям.
Классификация и причины заболевания
В зависимости от причины, спровоцировавшей развитие заболевания, выделяют следующие виды бронхиолита:
Дети, склонные к аллергическим реакциям, больше остальных подвержены бронхиолиту.
По характеру протекания болезни принято выделять:
- Острый бронхиолит — развивается в течение 2–3 суток после инфицирования, при этом наблюдается ярко выраженная клиническая картина. Острый период заболевания длится 5–7 дней.
- Хронический — в результате длительного воздействия негативных факторов ткани бронхиол подвергаются деструктивным изменениям. В большинстве случаев развивается у детей более старшего возраста.
Причины и возбудители заболевания в раннем возрасте — таблица
Факторы риска
Существует ряд факторов, значительно повышающих риск развития бронхиолита у детей:
Тот факт, что этой болезнью страдают в основном маленькие дети, объясняется следующим:
- Бронхиальное дерево у грудничков ещё не до конца сформировано, поэтому воспаление даже небольшого количества бронхиол способно привести к тяжёлым последствиям для ребёнка.
- Незащищённая иммунная система. Интерферон и иммуноглобулин А в органах дыхания вырабатываются в недостаточном количестве.
Симптомы и признаки
Первыми проявлениями острого бронхиолита являются:
Затем болезнь распространяется на мелкие бронхи, присоединяются следующие симптомы:
Состояние больного при этом очень быстро ухудшается.
Что касается хронического бронхиолита, то его неизменным спутником является одышка. Температура тела постоянно то повышается, то понижается. Наблюдается слабость, при кашле выделяется мокрота, кожа имеет синеватый оттенок. Пальцы рук становятся похожи на барабанные палочки.
Особенности заболевания у грудничков и новорождённых
Чаще всего болеют бронхиолитом именно дети в возрасте до одного года. Переносят это заболевание груднички намного тяжелее, поэтому при появлении первых признаков необходимо обратиться за медицинской помощью.
У малышей, в том числе новорождённых, отмечаются следующие симптомы:
Диагностика
Диагноз ставится пульмонологом на основании физикального осмотра и аускультации (прослушивания).
Во время осмотра пациентов с бронхиолитом врач обращает внимание на частоту и характер дыхания, наличие синюшности кожных покровов, западение уступчивых мест в грудной клетке (промежутков между рёбрами и около ключиц), длительность выдоха.
При повышенном риске развития осложнений назначаются дополнительные обследования, в частности:
Лечение бронхиолита у детей
Суть терапии сводится к тому, чтобы устранить дыхательную недостаточность и побороть инфекцию. При остром течении заболевания необходимо госпитализировать ребёнка в больницу.
Лечение бронхиолита требует комплексного подхода и включает в себя:
- Постельный режим (до нормализации температуры тела).
- Ограничение количества потребляемой ребёнком жидкости.
- Медикаментозную терапию, в частности:
- противовирусные средства (Рибавирин)
- отхаркивающие лекарства (Лазолван, Бромгексин)
Подобные препараты нельзя использовать в лечении грудничков, так как это может привести к закупорке бронхов слизью. - солевые растворы (Отривин Бэби)
- бронхорасширяющие средства
- ингаляции с кортикостероидами
- антибактериальные препараты (Сумамед, Макропен, Кларитромицин).
Антибиотикотерапия показана лишь в том случае, если выявлена бактериальная природа бронхиолита. Назначается по усмотрению лечащего врача. - Дыхательную гимнастику. Необходимо делать лёгкие надавливания на грудную клетку и животик малыша на выдохе.
- Вибрационный массаж, заключающийся в лёгких постукивающих движениях ребром ладони по направлению от нижней части грудной клетки кверху. Малыша при этом укладывают таким образом, чтобы попа находилась немного выше, чем голова.
- Кислородотерапию (для ликвидации дыхательного дистресс-синдрома).
Так как бронхиолит передаётся воздушно-капельным путём, больного следует изолировать. Как правило, когда у малыша восстанавливается аппетит, приходит в норму температура тела и отпадает необходимость в кислородотерапии, ребёнка отпускают из больницы домой.
Препараты для лечения заболевания — галерея
Прогноз и возможные осложнения
При своевременной диагностике заболевания и соблюдении всех рекомендаций врача лечение имеет благоприятный прогноз. В противном случае возможно появление следующих осложнений:
Осложнения при бронхиолите чаще всего наблюдаются у недоношенных детей, а также у тех, кто страдает хроническими заболеваниями сердца или лёгких.
Профилактика
Чтобы избежать бронхиолита, необходимо:
Доктор Комаровский о кашле у детей — видео
Бронхиолит — тяжёлое заболевание, которое нередко возникает у детей раннего возраста. Своевременная диагностика и грамотное лечение помогут избежать серьёзных осложнений. Поэтому при возникновении первых симптомов немедленно обратитесь к врачу. Здоровья вам и вашему малышу!
Бронхиолит у детей
Содержание:
Определение
Бронхиолит - одна из наиболее частых причин госпитализации детей первых лет жизни во всем мире. Острый бронхиолит - заболевание вирусной этиологии, развивающееся у детей первых 2-х лет жизни, характеризующееся воспалением в нижних отделах респираторного тракта (мелких бронхах и бронхиолах) с развитием бронхообструктивного синдрома (БОС). Принципиальным моментом в диагностике бронхиолита является сочетание явлений бронхообструкции с симптомами вирусной инфекции верхних дыхательных путей (насморк, фарингит, умеренная гипертермия и других), а также отсутствие эпизодов БОС в анамнезе. Одним из критериев диагностики бронхиолита является наличие влажных мелкопузырчатых хрипов или крепитации при аускультации легких и сухих свистящих хрипов.
Причины
Основной возбудитель при бронхиолите - респираторно-синцитиальный вирус (РСВ), на его долю приходится 50-80% всех случаев заболевания. Другие причины - вирусы парагриппа, прежде всего 3-го типа, гриппа, метапневмовирус человека, бокавирус человека. В 10-30% случаев у детей с бронхиолитом выделяют более одного вируса, чаще всего это комбинации РСВ с метапневмовирусом человека или риновирусом. Вопрос о том, влияет ли коинфекция на тяжесть заболевания, остается открытым. В одном небольшом исследовании было показано, что у пациентов, инфицированных одновременно РСВ и метапневмовирусом, риск необходимости ИВЛ был выше в 10 раз, тогда как другие исследования не подтвердили, что бронхиолит протекает тяжелее, если он вызван более чем одним вирусом.
Роль риновирусов при бронхиолите до конца не определена, и прежде всего из-за того что они часто являются триггерами обострений бронхиальной астмы и БОС у детей с гиперреактивностью бронхов. Аденовирусы типов 1,2,5 вызывают облитерирующий бронхиолит. Бронхиолит, вызванный микоплазмой, как правило, встречается у детей школьного возраста.
Доказано, что пассивное курение и наличие атопии предрасполагают к развитию бронхиолита, а грудное вскармливание, наоборот, имеет протективный эффект.
Основными патоморфологическими изменениями в бронхах при бронхиолите являются воспаление бронхиолярной слизистой оболочки с перибронхиальной лейкоцитарной инфильтрацией (преимущественно мононуклеарной) и отеком подслизистого слоя и адвентиция. Обструкция мелких бронхов и бронхиол при бронхиолите вызвана преимущественно отеком слизистой оболочки и частичной или полной обтурацией просвета бронхов массами, состоящими из бронхиального секрета, слущенного эпителия и фибрином. Вклад спазма гладкой мускулатуры бронхов в патологический процесс при бронхиолите невелик, чем, скорее всего, и объясняется низкая эффективность бронхолитиков при данном заболевании.
Несмотря на высокую заболеваемость, течение бронхиолита в основном благоприятное. По данным ВОЗ, в среднем только около 7-13% детей с бронхиолитом требуют госпитализации по тяжести состояния. Под тяжелым течением бронхиолита подразумевается ситуация, когда из-за дыхательных расстройств ребенок не может адекватно вскармливаться или если имеет место респираторный дистресс, характеризующийся тахипноэ, раздуванием крыльев носа и гипоксемией. Даже в развитых странах от бронхиолита погибает от 0,2 до 7% госпитализированных пациентов. В США ежегодно РСВ-инфекция уносит жизни 400-500 детей.
Идентифицированными на сегодня факторами риска тяжелого течения бронхиолита являются:
Никакие другие клинические (частота дыхания, степень ретракции грудной клетки, участие вспомогательной мускулатуры) или параклинические (наличие ателектазов на рентгенограммах легких, снижение уровня сатурации кислорода) признаки не показали достаточной прогностической ценности, что объясняется, прежде всего, значительной изменчивостью этих параметров. Хотя, безусловно, они должны учитываться при определении показаний для госпитализации.
Симптомы
Основные симптомы острого бронхиолита у детей включают:
Долгое время считалось, что апноэ является маркером тяжелого течения бронхиолита, вызванного РСВ. Однако недавнее ретроспективное исследование показало, что из числа госпитализированных с бронхиолитом детей, апноэ имело место только в отдельных случаях. При этом все они относились к группам высокого риска по развитию апноэ (эпизоды апноэ в анамнезе, возраст менее 1 месяца для доношенных и менее 48 недель постконцептуального возраста для недоношенных).
Диагностика
Вопрос о необходимости рутинного проведения тех или иных дополнительных методов исследования при бронхиолите рассматривается с позиции того, насколько ценными могут быть данные методы для дифференциации бронхиолита и серьезной бактериальной инфекции, а также для прогнозирования тяжелого течения бронхиолита.
Объем и характер диагностических тестов, используемых при бронхиолите, значительно отличается от страны к стране и от клиники к клинике. Тем не менее, проведенные исследования показывают, что в типичных случаях бронхиолит - клинический диагноз, не требующий подтверждения лабораторными или инструментальными методами. Рутинное их использование чаще всего является необоснованной тратой средств, а также может приводить к назначению лишних медикаментозных средств.
Общий анализ крови с подсчетом количества лейкоцитов и лейкоцитарной формулы, как показывают исследования, недостаточно надежен для исключения или подтверждения наличия у ребенка с бронхиолитом бактериальной инфекции. Вообще частота серьезных бактериальных инфекций у пациентов с типичным бронхиолитом низка и составляет около 2-3%. Тем не менее, выявление лейкоцитоза и сдвига лейкоцитарной формулы влево, особенно при наличии лихорадки, может быть основанием для дальнейшего поиска бактериальной инфекции, прежде всего - пневмонии. При сочетании лихорадки со снижением сатурации О2 ниже 92% и эпизодами апноэ также рекомендуется выполнить тесты на наличие бактериальной инфекции (посевы крови, мочи, С-реактивный белок в сыворотке крови, рентгенография грудной клетки, люмбальная пункция).
Обычной практикой в зарубежных клиниках является быстрый тест на наличие РСВ в смывах из носоглотки, так как было показано, что у детей с лихорадкой и симптомами бронхиолита, а также положительным результатом теста на РСВ риск бактериемии и инфекции мочевых путей ниже, чем при ухудшении состояния, а также положительным результатом теста на РСВ риск бактериемии и инфекции мочевых путей ниже, чем у РСВ-отрицательных пациентов (соответственно 0% против 2,7% и 2% против 14%). То есть при подтверждении вирусной этиологии респираторного заболевания у детей с тяжелым течением заболевания или лихорадкой отпадает необходимость поиска бактериальной инфекции и эмпирического назначения антибиотиков.
С другой стороны, более поздние исследования продемонстрировали, что среди лихорадящих пациентов, у которых бронхиолит был диагностирован лишь на основании клиники, частота бактериальных инфекций крайне низкая. Кроме того, вне эпидемического сезона информативность быстрых тестов на РСВ существенно снижается. Различий в течении и прогнозе РСВ-бронхиолита и бронхиолита, вызванного другими респираторными вирусами (кроме аденовирусов), нет. Поэтому в настоящее время тесты на выявление РСВ в смывах из носоглотки рекомендуются лишь ограниченному числу пациентов, например детям из групп риска тяжелого течения заболевания или же госпитализированным пациентам для выбора адекватных мер изоляции с целью предупреждения внутрибольничного распространения вируса.
Рентгенологическое исследование органов грудной клетки также не рекомендуется в качестве рутинного теста. Из 265 детей с типичным бронхиолитом лишь у 2 пациентов при рентгенографии были обнаружены нехарактерные для этого заболевания изменения. В ходе исследований не было получено доказательств того, что изменения на рентгенограммах коррелируют со степенью тяжести заболевания. Кроме того, при рентгенографии легких характерные для бронхиолита ателектазы (развивающиеся вследствие обтурации бронхов) могут расцениваться как пневмоническая инфильтрация, и это приводит к необоснованному назначению антибиотиков. В одном исследовании было показано, что среди детей с подозрением на инфекцию нижних дыхательных путей антибиотики достоверно чаще получали те, которым проводилась рентгенография. Таким образом, оправданным с практической точки зрения подходом может быть проведение рентгенографии при бронхиолите детям с тяжелым течением заболевания, при ухудшении состояния, а также детям с предшествующей патологией сердца и легких.
При высоком риске тяжелого течения бронхиолита должен быть обеспечен тщательный мониторинг степени дыхательных нарушений и уровня кислородонасыщения крови.
Пульсоксиметрия является хорошим индикатором тяжести состояния ребенка с бронхиолитом. Снижение уровня сатурации О2 при бронхиолите высоко коррелирует с наличием тахипноэ, но не со степенью дыхательного усилия. В большинстве руководств при уровне сатурации О2 92% рекомендуется госпитализация.
Профилактика
Согласно действующим сегодня международным руководствам, лечение острого бронхиолита сводится в основном к обеспечению адекватного ухода за ребенком (питания и гидратации) и поддержанию нормального уровня кислорода в крови. Эффективность рутинного использования бронходилататоров, кортикостероидов, противовирусных препаратов, антибиотиков доказана не была. Тем не менее, исследования по изучению эффективности различных терапевтических методик продолжаются, и считать решенной проблему лечения детей с бронхиолитом пока преждевременно.
В целом, рекомендации по использованию бронходилататоров при бронхиолите сегодня выглядят следующим образом: ингаляционные сальбутамол или адреналин могут применяться при бронхиолите только если имеется отчетливый положительный эффект от их назначения. В любом случае при назначении адренергических средств нужно сопоставлять возможную пользу от лечения с риском нежелательных эффектов и стоимостью лечения.
Использование глюкокортикоидов, как системных, так и ингаляционных, не влияет ни на длительность госпитализации, ни на течение заболевания. Поэтому во всех опубликованных на сегодняшний день руководствах по лечению бронхиолита не рекомендуют назначать.
Антибиотики при бронхиолите назначаются только при наличии признаков сопутствующей бактериальной инфекции. Нет никаких преимуществ профилактического назначения антибиотиков ни в стационаре, ни амбулаторно.
Парентеральное введение жидкостей рекомендуется детям с одышкой (60-70 в минуту и более), пациентам, имеющим затруднения при вскармливании, а также детям с эпизодами апноэ.
Постуральный дренаж и вибрационный массаж не имеют никакой доказанной эффективности в лечении острого бронхиолита, а поэтому не рекомендуются.
Отсасывание слизи из носа улучшает носовое дыхание, тем самым уменьшая степень дыхательного усилия. Применение его при бронхиолите полезно. В то же время нет никаких доказательств пользы от рутинного отсасывания слизи из ниже лежащих отделов глотки, гортани.
Оксигенотерапия показана при уровне сатурации О2 90% или ниже у ранее здоровых детей с бронхиолитом. У пациентов из группы риска вопрос о дотации кислорода должен рассматриваться и при более высоких показателях кислородонасыщения.
В последние годы появились сообщения об эффективности применения при бронхиолите ингаляций гипертонического (3%) раствора хлорида натрия в сочетании с бронходилататорами и без них.
Ни в одном из руководств по лечению бронхиолита не рассматривается возможность применения при бронхиолите муколитиков. Больше того, в опубликованных в последнее время обзорах сообщается об ухудшении течения инфекций нижних дыхательных путей у части пациентов, получавших муколитики, в связи с чем использование муколитиков у детей младше 2 лет не рекомендуется.
Исследования по безопасности и эффективности применения гомеопатических средств, фитопрепаратов и других нетрадиционных методов лечения не проводились.
Онлайн консультация врача
Бронхит у детей: острый бронхит, острый бронхиолит, острый обструктивный бронхит (симптомы, диагностика, лечение)
Острый бронхит у детей
Острый бронхит - это воспалительное поражение бронхов любого калибра различной этиологии (инфекционной, аллергической, токсической), развившееся за короткий промежуток времени. Выделяют острый бронхит, острый обструктивный бронхит, острый бронхиолит.
Причины острого бронхита
Чаще всего этиологический фактор острого бронхита - различные вирусы, реже бактерии. Ирритационные бронхиты возникают при воздействии токсических и химических веществ, физических факторов. Возможны аллергические острые бронхиты. Бронхит нередко сопровождает дифтерию, брюшной тиф, коклюш. Этиология бронхитов и их клинические особенности нередко зависят от возраста детей.
Этиология острых бронхитов
Грипп А, В, С Аденовирусная инфекция Парагрипп, респираторно-синцитиальная инфекция Риновирусная инфекция Хламидийная и микоплазменная инфекции
Эпидемический подъём заболеваемости. Специфическая гриппозная интоксикация (высокая температура тела, озноб, головокружение, головные и мышечные боли) Выраженные катаральные явления. Гиперплазия лимфоидных образований носоглотки. Лимфаденопатия. Катарально-фолликулярный, чаще плёнчатый конъюнктивит Синдром крупа. Бронхообструктивный синдром Неудержимая ринорея при слабовыраженном катаре дыхательных путей Продолжительный субфебрилитет, упорный кашель, поражение бронхиальной системы вплоть до малосимптомных (атипичных) пневмоний
Патогенез острого бронхита
Патогенез бронхиальной обструкции при обструктивном бронхите и бронхиолите сложен и обусловлен, с одной стороны, воздействием самих респираторных вирусов, с другой - анатомо-физиологическими особенностями детей, их склонностью к аллергическим реакциям. Влияние респираторных вирусов на бронхолегочную систему ребёнка многообразно: они повреждают дыхательный эпителий, повышают проницаемость слизистой оболочки, способствуют развитию отёка и воспалительной инфильтрации клеточными элементами, нарушают мукоцилиарный клиренс. Спазм бронхов может быть вызван выбросом биологически активных веществ. У значительной части детей эпизоды бронхиальной обструкции рецидивируют, у части в последующем развивается бронхиальная астма.
Острый бронхит (простой) у детей - острое воспалительное заболевание бронхов, протекающее без признаков бронхиальной обструкции.
Симптомы острого бронхита
При остром бронхите, как правило, повышается температура тела. Длительность лихорадки варьирует и зависит от вида возбудителя. Так, при респираторно-синцитиальной и парагриппозной инфекциях длительность лихорадки составляет 2-3 дня, а при микоплазменной и аденовирусной - 10 дней и более. Основной симптом бронхита - кашель, сухой и навязчивый в начале заболевания, в дальнейшем - влажный и продуктивный. При аускультации выявляют распространённые диффузные грубые сухие и влажные средне- и крупнопузырчатые хрипы.
Лабораторные и инструментальные исследования
В периферической крови изменений может и не быть. При вирусной инфекции выявляют лейкопению, лимфоцитоз. Может быть небольшое увеличение СОЭ, а при присоединении бактериальной инфекции - нейтрофилёз, небольшой сдвиг лейкоцитарной формулы влево. Рентгенографию органов грудной клетки проводят для исключения пневмонии при бронхите обычно обнаруживают умеренное диффузное усиление лёгочного рисунка.
Острый бронхиолит
Острый бронхиолит - острое воспаление мелких бронхов и бронхиол, протекающее с дыхательной недостаточностью и обилием мелкопузырчатых хрипов. Заболевание развивается преимущественно у детей на первом году жизни. Наиболее часто бронхиолит вызывают респираторно-синцитиальный вирус, вирусы парагриппа, несколько реже - аденовирусы, ещё реже - микоплазмы и хламидии.
Клиническая картина острого бронхиолита
Обычно лихорадка продолжается 2-3 дня (при аденовирусной инфекции - до 8-10 дней). Состояние детей довольно тяжёлое, выражены признаки дыхательной недостаточности: цианоз носогубноготреугольника, одышка экспираторная или смешанная, тахипноэ. Часто наблюдают вздутие грудной клетки, участие вспомогательной мускулатуры вдыхании, втяжение уступчивых мест грудной клетки. При перкуссии выявляют коробочный перкуторный звук, при аускультации - рассеянные влажные мелкопузырчатые хрипы на вдохе и выдохе. Значительно реже выслушивают средне- и крупнопузырчатые влажные хрипы, количество которых изменяется после откашливания.
Осложнения осторого бронхиолита у детей могут развиться при прогрессировании дыхательных расстройств. Увеличение Ра С02. развитие гиперкапнии, свидетельствующие об ухудшении состояния, могут привести к апноэ и асфиксии очень редко возникают пневмоторакс и медиастинальная эмфизема.
Лабораторные и инструментальные исследования
При рентгенографии органов грудной клетки определяют признаки вздутия лёгких, в том числе повышение прозрачности лёгочной ткани. Возможны ателектазы, усиление прикорневого лёгочного рисунка, расширение корней лёгких. При исследовании газового состава крови выявляют гипоксемию, снижение Ра 02 и Ра С02 (последнее из-за гипервентиляции). Спирографическое обследование в раннем возрасте провести обычно не удаётся. Показатели периферической крови могут быть не изменены или выявляют невыраженные увеличение СОЭ, лейкопению и лимфоцитоз.
Острый обструктивный бронхит у детей
Острый обструктивный бронхит - острый бронхит, протекающий с синдромом бронхиальной обструкции. Обычно развивается у детей на 2-3-м году жизни.
Клиническая картина острого обструктивного бронхита
Признаки бронхиальной обструкции нередко развиваются уже в первый день ОРВИ (раньше, чем при бронхиолите), реже - на 2-3-й день болезни. У ребёнка наблюдают шумное свистящее дыхание с удлинённым выдохом, слышное на расстоянии (дистанционные хрипы). Дети могут быть беспокойными, часто меняют положение тела. Однако общее их состояние, несмотря на выраженность обструктивных явлений, остаётся удовлетворительным. Температура тела субфебрильная или нормальная. Выражены тахипноэ, смешанная или экспираторная одышка в дыхании может участвовать вспомогательная мускулатура грудная клетка вздута, втягиваются её уступчивые места. Перкуторный звук коробочный. При аускультации выявляют большое количество рассеянных влажных средне- и крупнопузырчатых, а также сухих свистящих хрипов.
Лабораторные и инструментальные исследования
На рентгенограмме органов грудной клетки выражены признаки вздутия лёгких: повышение прозрачности лёгочной ткани, горизонтально расположенные рёбра, низкое расположение купола диафрагмы. При исследовании газового состава крови обнаруживают умеренную гипоксемию. В анализе периферической крови возможны небольшое увеличение СОЭ, лейкопения, лимфоцитоз, при аллергическом фоне - эозинофилия.
Диагностика
Чаще всего острый бронхит у детей необходимо дифференцировать с острой пневмонией. Для бронхита характерен диффузный характер физикальных данных при удовлетворительном общем состоянии детей, тогда как при пневмонии физикальные изменения асимметричны, выражены признаки инфекционного токсикоза, значительно нарушено общее состояние. Лихорадка более длительная, в периферической крови выражены воспалительные изменения: нейтрофильный лейкоцитоз, увеличение СОЭ. Рентгенологически определяются локальные инфильтративные изменения лёгочной ткани.
При повторных эпизодах бронхиальной обструкции необходимо проводить дифференциальную диагностику с бронхиальной астмой.
Лечение
Лечение при острых бронхитах у детей в большинстве случаев симптоматическое.
Острый бронхиолит
Острый бронхиолит - воспалительная обструкция бронхов мелкого калибра (бронхиол), обычно развивающаяся у детей раннего возраста на фоне вирусной инфекции. Начальные признаки напоминают ОРВИ, к которым вскоре присоединяются явления бронхиальной обструкции (экспираторная одышка, спастический кашель, тахипноэ, крепитирующие или свистящие хрипы, цианоз носогубного треугольника и др.). Диагностика острого бронхиолита базируется на данных рентгенологического исследования органов грудной клетки и газового состава крови. Основу терапии острого бронхиолита составляют адекватная оксигенация, оральная или парентеральная гидратация, применение интерферона.
Острый бронхиолит
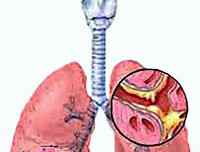
Острый бронхиолит (капиллярный бронхит ) - диффузное воспалительное поражение терминальных отделов респираторных путей, протекающее с явлениями бронхообструкции и дыхательной недостаточности. В большинстве случаев заболевание развивается у детей первых двух-трех лет жизни на фоне острой респираторной вирусной инфекции максимальный пик заболеваемости приходится на возраст 5-7 месяцев. Ежегодно острый бронхиолит переносит 3-4% детей раннего возраста, из них в тяжелой форме - 0,5-2% летальный исход регистрируется у 1% заболевших. Тяжелое течение острого бронхиолита наблюдается у детей с отягощенным фоном: недоношенных. страдающих врожденными аномалиями легких и пороками сердца. Широкая распространенность патологии и высокая частота госпитализаций делают проблему острого бронхиолита чрезвычайно актуальной для практической педиатрии и пульмонологии.
Причины острого бронхиолита
До 70-80% всех случаев острого бронхиолита у детей первого года жизни этиологически связаны с респираторно-синцитиальным вирусом (РСВ). Поскольку РС-инфекция протекает с ежегодными сезонными эпидемическими вспышками (зимой и ранней весной), более половины детей раннего возраста переносят РС-инфекцию, а нестойкость постинфекционного иммунитета обусловливает частое реинфицирование. На долю других вирусных агентов (аденовирусов. риновирусов. вирусов гриппа и парагриппа, энтеровирусов. коронавирусов и пр.) приходится около 15% случаев острого бронхиолита. В последние годы отмечается увеличение роли метапневмовируса человека в развитии бронхообструктивного синдрома у детей. Снижению заболеваемости среди грудничков способствует раннее прикладывание к груди и получение ребенком молозива с высоким содержанием IgA .
У детей второго года жизни значимость вирусов, вызывающих острый бронхиолит, изменяется: РС-вирус уступает лидирующее место энтеровирусам и риновирусам. У детей дошкольного и школьного возраста среди возбудителей бронхиолита преобладают микоплазмы и риновирусы, а РС-вирусы обычно становятся причиной вирусных пневмоний и бронхитов. Кроме традиционных этиологических агентов, причиной острых бронхиолитов также могут выступать цитомегаловирус. хламидии. вирусы кори. ветряной оспы. эпидемического паротита. простого герпеса. Среди детей старшей возрастной группы и взрослых острым бронхиолитом заболевают лица с иммунодефицитом, перенесшие трансплантацию органов и стволовых клеток, пожилые пациенты.
В течение первых суток после проникновения респираторных вирусов развивается некроз эпителия бронхиол и альвеоцитов, повышается образование слизи, происходит активное выделение медиаторов воспаления, возникает лимфоцитарная инфильтрация и набухание подслизистого слоя. Обструкция дыхательных путей при остром бронхиолите обусловлена не бронхоспазмом (как, например, при обструктивном бронхите ), а отеком стенок бронхиол, скоплением в их просвете слизи и клеточного детрита. В совокупности с малым диаметром бронхов у детей эти изменения приводят к увеличению сопротивления движению воздуха, особенно на выдохе, по типу клапанного механизма.
Развивается эмфизема. обусловленная повышенным воздухонаполнением пораженных участков и компенсаторной гипервентиляцией интактных зон легочной ткани. При полной обтурации бронхиол и невозможности поступления воздуха в альвеолы могут развиваться ателектазы. Резкое нарушение респираторно-вентиляционной функции легких приводит к развитию гипоксемии, а при тяжелой дыхательной недостаточности – гиперкапнии. При благоприятном течении острого бронхиолита через 3–4 дня начинается постепенный регресс патологических изменений, однако бронхообструкция сохраняется в течение 2-3 недель.
Симптомы острого бронхиолита
Дебют острого бронхиолоита напоминает ОРВИ: ребенок становится беспокойным, отказывается от еды температура тела повышается до субфебрильных значений, развивается ринит. Через 2-5 дней присоединяются признаки поражения нижних отделов респираторного тракта – навязчивый кашель, свистяще дыхание, одышка экспираторного характера. Одновременно нарастает гипертермия до 39°С и выше, возникают умеренно выраженные явления фарингита и конъюнктивита .
Патогномоничными признаками острого бронхиолита являются тахипноэ (ЧД до 60-80 в мин.), тахикардия (ЧСС 160-180 уд. в мин.), участие в дыхании вспомогательной мускулатуры, раздувание крыльев носа, втяжение межреберных промежутков и подреберий, периоральный цианоз или синюшность всех кожных покровов. У недоношенных или детей с родовой травмой могут возникать эпизоды апноэ во сне. За счет повышенной воздушности легких и уплощения купола диафрагмы печень и селезенка выступают на 2-4 см из-под реберных дуг. Интоксикация, отказ от пищи и рвота приводят к дегидратации и нарушению водно-электролитного гомеостаза.
Из внелегочных осложнений могут встречаться средний отит. миокардит. экстрасистолия. Тяжесть состояния больного бронхиолитом обусловлена степенью острой дыхательной недостаточности. У ослабленных пациентов может развиться респираторный дистресс-синдром. наступить летальный исход.
Диагностика острого бронхиолита
При выставлении диагноза острого бронхиолита педиатр или пульмонолог учитывают связь бронхиальной обструкции с вирусной инфекцией, характерные клинические и физикальные данные. Типичная аускультативная картина «влажного легкого» включает множественные хрипы (мелкопузырчатые, крепитирующие), удлиненный выдох, дистантные свистящие хрипы. Вследствие повышенного вздутия легких определяется перкуторный звук с коробочным оттенком.
Для оценки параметров оксигенации проводится пульсоксиметрия, исследование газового состава крови. Рентгенологическая картина в легких характеризуется признаками гиперпневматизации и перибронхиальной инфильтрации, усилением легочного рисунка, наличием ателектазов, уплощением купола диафрагмы. Из лабораторных тестов наибольшей ценностью обладает экспресс-анализ для определения РСВ в назофарингеальном мазке методом ИФА. РИФ или ПЦР. Данные бронхоскопии (диффузный катаральный бронхит, значительное количество слизи) при остром бронхиолите не показательны. Спирографию детям раннего возраста выполнить не удается.
Лечение острого бронхиолита
До настоящего времени этиотропного лечения острого бронхиолита не разработано. Ингаляционное применение рибавирина признано нецелесообразным ввиду недостаточной эффективности и частых реакций гиперчувствительности. Назначение бронхолитиков, физиотерапии. ингаляционных стероидов также не рекомендуется. Основу базисной терапии острого бронхиолита составляют достаточная оксигенация и гидратация пациента. Дети младшего возраста подлежат госпитализации и изоляции.
Подача увлажненного кислорода осуществляется с помощью маски или кислородной палатки. При повторных апноэ, сохранении гиперкапнии, общем тяжелом состоянии показан перевод на ИВЛ. Восполнение потерь жидкости обеспечивается за счет частого дробного питья или инфузионной терапии (под контролем диуреза, электролитного состава и КОС крови ). Для удаления слизи их дыхательных путей осуществляется ее аспирация электроотсосом, вибрационный массаж грудной клетки, постуральный дренаж, солевые ингаляции с гипертоническим раствором или ингаляции адреналина через небулайзер .
Для элиминации вирусной инфекцией применяются препараты интерферона. Глюкокортикоиды могут использоваться коротким курсом для снятия бронхообструкции. Доказана клиническая эффективность включения в схему терапии острого бронхиолита препарата эреспал, обладающего выраженным противовоспалительным действием. Антибактериальные средства должны назначаться только при подозрении на бактериальные осложнения.
Прогноз и профилактика острого бронхиолита
В нетяжелых случаях острый бронхиолит может разрешаться самостоятельно, без специальной патогенетической терапии. Через 3-5 дней наступает улучшение, хотя бронхообструкция и кашель могут сохраняться до 2-3 недель и дольше. В последующие пять лет после перенесенного острого бронхиолита у детей сохраняется гиперреактивность бронхов и высокий риск развития бронхиальной астмы. Летальные исходы регистрируются преимущественно у лиц с отягощенным сопутствующим фоном.
В качестве средства пассивной иммунопрофилактики разработан специфический иммуноглобулин паливизумаб с анти-РСВ активностью. Препарат предназначен для применения в периоды подъема РС-инфекции у категорий детей и взрослых, угрожаемых по развитию тяжелых форм острого бронхиолита.
Острый бронхиолит - лечение в Москве
Источники:
, , ,
Следующие:
Комментариев пока нет!
Поделитесь своим мнением